È un tumore epiteliale invasivo composto da cellule squamose di vario grado di differenziazione. Il tumore alla cervice è il 2º-3º tumore più comune nelle donne. Il carcinoma squamocellulare infiltrante origina da lesioni squamose intraepiteliali (SIL) ed ha caratteri epidemiologici simili: livello socioeconomico basso, inizio precoce dell’attività sessuale, numerosi partner, abitudine al fumo di sigarette e multiparità. L’età media di morte nelle nazioni più ricche è di 55 anni.
Quasi tutti i tumori cervicali sono causati da infezione di HPV, di cui 16 e 18 mostrano la più forte potenza carcinogena nell’uomo e la porzione con istologia squamosa è del 70%. Anche se il vaccino ha ridotto drasticamente l’epidemiologia dell’infezione da HPV, non può alterare il decorso dell’infezione nelle donne già infette. L’eziologia del carcinoma cervicale può essere suddivisa in più fasi quali:
- Acquisizione dell’infezione da HPV;
- La persistenza di HPV;
- La progressione in precursori del carcinoma (CIN3).
All’ispezione con colposcopia, il carcinoma cervicale può apparire come una lesione rossa, friabile, esofitica o ulcerata. Negli stadi più avanzati può assumere soprattutto due aspetti strutturali macroscopici: vegetante oppure infiltrante. La forma vegetante può essere polipoide o papillare; l’infiltrante invece, in base all’entità della necrosi presente, può assumere aspetto ulcerato o nodulare.
La palpazione può rilevare l’indurimento o la nodularità della cervice o del parametrio nelle lesioni avanzate. I tumori endofitici sono ricoperti da normale epitelio.
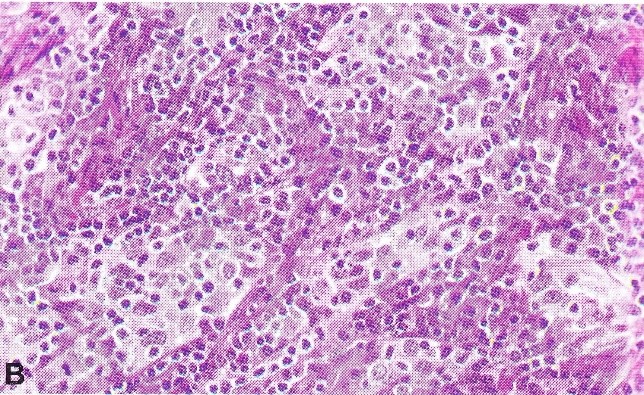
La maggior parte dei carcinomi della cervice si infiltrano come reti di bande anastomizzanti o singole cellule con uno stroma desmoplastico o infiammatorio intermedio. L’invasione stromale superficiale può essere regolarmente associata a mobilizzazione stromale, desmoplasia e/o aumento della eosinofilia citoplasmatica delle cellule epiteliali.
I sintomi associati al carcinoma infiltrante dipendono dalle dimensioni e dallo stadio del tumore. Le lesioni più piccole possono essere asintomatiche, mentre sanguinamento vaginale e da contatto, dolore, necrosi ed estensione extra cervicale sono associati a carcinomi di dimensioni maggiori. Con la crescita laterale del parametrio, l’ostruzione ureterale può portare ad anuria e uremia. Il coinvolgimento della parete laterale pelvica può causare dolore sciatico e meno comunemente linfedema degli arti inferiori.
La crescita anteriore del tumore nello stadio avanzato della malattia causa frequenza urinaria, dolore alla vescica ed ematuria. L’estensione diretta della vescica può causare ritenzione urinaria per ostruzione dello sbocco vescicale e infine una fistola vescico-vaginale. L’estensione posteriore causa lombalgia, tenesmo e fistola retrovaginale.
La stadiazione viene ancora eseguita mediante esame clinico della dimensione ed estensione del tumore e il sistema FIGO è quello più comunemente utilizzato:
- Stadio 0: neoplasia preinvasiva;
- Stadio I: neoplasia invasiva ma limitata alla cervice, ulteriormente suddivisa in:
- IA: lesione clinicamente occulta (non apprezzabile), che infiltra lo stroma (< 5 mm);
- IB: clinicamente evidente, che infiltra lo stroma (> 5 mm);
- IB occulto: clinicamente occulto, invasivo (> 5 mm);
- Stadio II: neoplasia estesa oltre la cervice con invasione dei parametri (senza giungere alla parete pelvica) e/o con infiltrazione dei 2/3 superiori della vagina;
- Stadio III: neoplasia con infiltrazione dei 1/3 inferiore della vagina (IIIA) e/o estesa alla parete pelvica (l’esplorazione rettale non evidenzia spazi liberi tra il tumore e la parete ossea della pelvi) e/o determinano idronefrosi o insufficienza renale (IIIB);
- Stadio IV: neoplasia con diffusione extrapelvica o che infiltra clinicamente vescica o retto (IVA) o con metastasi a distanza (IVB).
La profondità dell’invasione deve essere considerata dalla base dell’epitelio, superficiale o ghiandolare, da cui è originata. Essa è definita come la misurazione del tumore dalla giunzione epitelio-stromale della papilla superficiale più vicina al punto più profondo d’invasione. Il coinvolgimento vascolare, venoso o linfatico, non influisce nella classificazione.
Il grading istologico attualmente più utilizzato è quello di Broder modificato che distingue:
- Carcinomi ben differenziati (Grado 1) corrispondono alla maggior parte dei carcinomi squamocellulari (60%). Le cellule sono mature, formano perle cornee, le mitosi sono presenti alla periferia dei nidi cellulari e lo stroma che circonda la neoplasia presenta un infiltrato flogistico cronico.
- Carcinomi moderatamente differenziati (Grado 2) in cui le cellule sono pleomorfe, il citoplasma è meno abbondante, non ci sono perle cornee anche se si possono osservare cheratinociti discheratotici. Le mitosi sono più numerose rispetto alle forme differenziate.
- Carcinomi scarsamente differenziati (Grado 3) in cui le cellule hanno nuclei voluminosi, polimorfi ed ipercromatici mentre il citoplasma è scarso. La necrosi è ben evidente e le mitosi sono numerose.
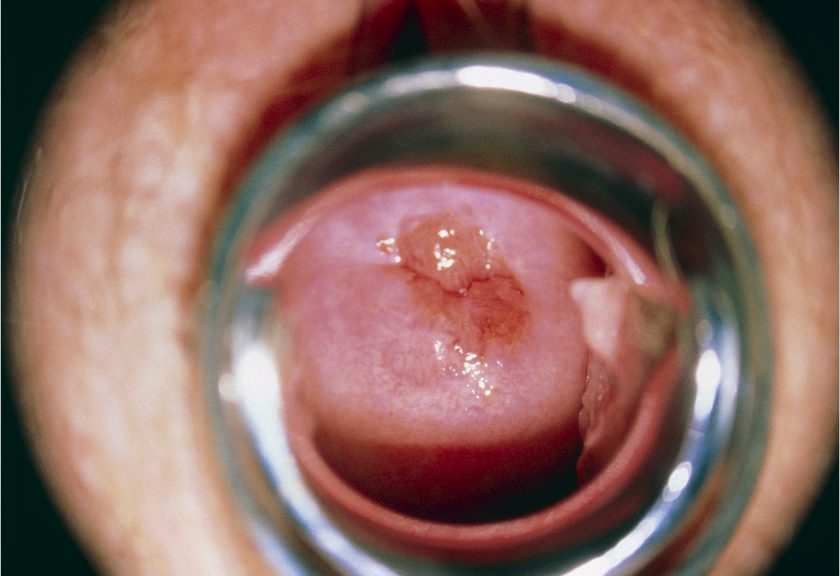
Per quanto riguarda la diagnosi può essere fatta precocemente con Pap test (esame citologico) e DNA di HPV in striscio (più sensibile), meno specifico di HPV. Questi due test vengono fatti come screening nelle donne che superano i 30 anni.
La colposcopia diretta o dopo applicazioni individua lo spessore dell’epitelio, il grado di cheratinizzazione e l’organizzazione delle strutture vascolari (quadro puntato e quadro a mosaico).
La colposcopia a Test Schiller consiste invece nella pennellatura della cervice con soluzione iodo-iodurata. L’area neoplastica presenta colorito biancastro in contrasto con il colorito brunastro delle aree circostanti ricche di glicogeno e colorate dallo iodio.
Un procedimento simile avviene con la colposcopia e test all’acido acetico: si fa una pennellatura della cervice con soluzione di acido acetico, l’area neoplastica presenta colorito biancastro in contrasto con il colorito roseo pallido delle aree circostanti rigonfie.
Il carcinoma squamocellulare si diffonde principalmente per invasione locale diretta dei tessuti adiacenti e per via linfatica, raramente, e solo in stadio avanzato, per via ematica al fegato, al polmone e allo scheletro. La diffusione per via linfatica si verifica precocemente, essendo già presente nel 25-50% dei pazienti in stadio IB-II, ai linfonodi paracervicali, iliaci, otturatori e paraaortici.
La presenza di metastasi linfonodali anche se precoci diminuisce la sopravvivenza del 30-50%.
I fattori clinici che influenzano la prognosi di carcinoma squamoso cervicale invasivo sono: stadio della malattia (FIGO IB e IIA), età del paziente, profondità di invasione, volume del carcinoma e infiltrazione linfatica o vascolare.
Il grado istologico e l’istotipo rivestono scarsa importanza perché se da un lato le forme più differenziate hanno crescita più lenta, dall’altro sono meno radiosensibili. I tumori più avanzati vengono trattati con radiochemioterapia.
I pazienti sono trattati con laser ablazione, crioterapia, procedura di escissione elettrochirurgica ad anello (LEEP) e conizzazione chirurgica nei casi di CIN. Isterectomia con linfoadenectomia pelvica bilaterale e radioterapia per gli stadi da 2 in poi.
La vaccinazione si effettua per HPV 16, 18 ad alto rischio oncogeno indicata per ragazze e ragazzi dagli 11-12 anni fino a 26.
ISTOTIPO
CARCINOMA A CELLULE SQUAMOSE NON CHERATINIZZANTI
I tumori non cheratinizzanti sono composti da cellule poligonali squamose che crescono in fogli o in nidi che possono avere ponti intercellulari ma che non hanno le perle di cheratina. Il pleomorfismo cellulare e nucleare è più evidente nei tumori di grado più elevato e le figure mitotiche sono in genere numerose.
I nuclei sono relativamente grandi con cromatina distribuita in modo granulare e i nucleoli sono facilmente distinguibili e possono essere irregolari o multipli. I tumori composti da cellule più piccole con un rapporto nucleare/citoplasmatico molto alto e una nucleazione meno prominente possono sovrapporsi a carcinomi a piccole cellule della cervice.
I TUMORI CHERATINIZZANTI
Contengono perle di cheratina, abbondanti granuli di cherato-ialina e mostrano una densa cheratinizzazione citoplasmatica. I nuclei sono solitamente grandi e ipercromatici con cromatina grossolana e possono apparire più sporchi e privi di nucleoli facilmente distinguibili da quelli non cheratinizzanti. Negli stadi più precoci si può riscontrare in localizzazione ectocervicali.
CARCINOMA VERRUCOSO
È un carcinoma molto comune nella vulva, a cellule squamose altamente differenziato che ha una superficie ipercheratotica, ondulata e verrucosa e invade lo stroma sottostante sottoforma di formazioni epiteliali bulbose. Poiché questi tumori possono avere un epitelio molto spesso, la biopsia superficiale o la citologia possono sottostimare la gravità del processo patologico.
Le cellule tumorali hanno un abbondante citoplasma e i loro nuclei mostrano un minimo di atipia. L’effetto citopatico dell’HPV non è riscontrato in modo specifico. I carcinomi verrucosi hanno la tendenza a recidivare dopo escissione, ma non metastatizzano infatti non presentano crescita infiltrativa.
CARCINOMA A CELLULE SQUAMOSE BASALOIDI
È una variante poco conosciuta del carcinoma a cellule squamose, molto aggressiva e di alto grado. È composto da nidi di cellule squamose di tipo basale immaturo con citoplasma scarso che assomigliano strettamente alle cellule delle HSIL della cervice. Può essere presente una certa cheratinizzazione delle singole cellule, ma raramente si osservano perle di cheratina. I nuclei possono essere pleomorfi e non elementari. Questi tumori sono tipicamente associati ad infezione da HPV e insieme al carcinoma adenoideo cistico occupa l’estremità aggressiva dello spettro dei tumori della base del collo della cervice; all’estremità opposta ci sono le lesioni di basso grado come il carcinoma adenoideo basale o l’epitelioma basocellulare.
CARCINOMA A CELLULE SQUAMOSE VERRUCOSE/CONDILOMATOSE
Nelle lesioni invasive precoci l’epitelio può essere cheratinizzante, con lesione analoga a un condiloma o lesione Bowenoide della vulva.
CARCINOMA A CELLULE SQUAMOSE PAPILLARE
Si tratta di un tumore in cui papille sottili o larghe con stroma di tessuto connettivo sono ricoperte da epitelio che mostra le caratteristiche delle HSIL. Una biopsia superficiale potrebbe non rilevare prove di invasione, ma la completa escissione della lesione clinicamente visibile rivela un’invasione sottostante.
CARCINOMA SQUAMOTRANSIZIONALE
Possono presentarsi in forma pura, indistinguibile dall’analoga forma vescicale urinaria, o con un’architettura papillare con nuclei fibrovascolari, rivestiti da un epitelio atipico multistrato simile alle HSIL (CIN3).
CARCINOMA SIMILE AL LINFOEPITELIOMA
È un tumore raro della cervice, molto simile all’analogo carcinoma del nasofaringe. È composto da isole di cellule squamose indifferenziate e mal definite in uno sfondo fortemente infiltrato dai linfociti. Le cellule tumorali hanno nuclei vescicolari uniformi con nucleoli prominenti e quantità moderate di citoplasma lievemente eosinofilo. I bordi delle cellule sono indistinti e spesso di tipo sinciziale.
Da un punto di vista eziologico, mancano prove convincenti di un coinvolgimento di Epstein-Barr nella genesi del linfoepitelioma della cervice, ma è confermata la positività per p16.
Fonte: Anatomia patologica e correlazioni anatomo-cliniche (Mariuzzi).