Il carcinoma ovarico è un tumore in forte incremento. La sua incidenza si colloca al settimo posto tra i tumori del sesso femminile ed è gravata dall’elevata mortalità per via della diagnosi in stadio avanzato. Ogni anno circa 16.000 donne muoiono per cancro ovarico.
La classificazione secondo la World Health Organization (WHO) è basata sul tipo di cellule da cui queste neoplasie prendono origine. Si distinguono tre gruppi principali: tumori ovarici epiteliali, tumori ovarici a cellule germinali, tumori ovarici dei cordoni sessuali e stromali.
Tumori ovarici epiteliali
Rappresentano il 90% dei tumori ovarici maligni, essi derivano dall’epitelio di rivestimento dell’ovaio e dalle invaginazioni cistiche dello stesso nello stroma sottostante (cisti da inclusione).
In base agli istotipi si distinguono in: tumori sierosi (epitelio similtubarico), tumori mucinosi (epitelio simile a endocervice), tumori endometrioidi (simili a ghiandole endometriali), tumori a cellule chiare (simili all’endometrio ipersecretivo), tumori transizionali (analogie morfologiche con l’urotelio).
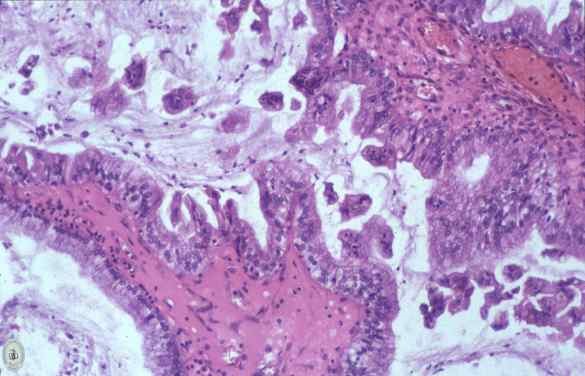
Tumori Sierosi
I tumori sierosi sono clinicamente i più frequenti (30% delle neoplasie ovariche), nella maggior parte dei casi sono benigni (60%), in circa un terzo sono maligni (30%) mentre nella restante parte sono borderline, a basso grado di malignità, per un 10%.
La variante benigna si identifica col nome di cistoadenoma sieroso, in genere costituito da una cisti uniconcamerata, con parete sottile, che sostituisce l’ovaio. Hanno una parete sottile composta da epitelio e stroma e risultano essere privi di aree solide.
Microscopicamente sono rivestiti da epitelio colonnare monostratificato ciliato che ricorda l’epitelio tubarico. Lo stroma può essere anche abbondante (1-10 cm) come nel caso del cistoadenofibroma (mostra ampie papille stromali circondate da epitelio colonnare ciliato semplice).
Poi abbiamo il cistoadenoma ovarico borderline in cui macroscopicamente si osserva una cisti unicamerata sulla cui superficie interna si osservano strutture papillari confluenti rivestite da epitelio irregolarmente stratificato (con aumentata attività mitotica); si evidenzia di frequente la presenza di corpi psammomatosi. Si possono notare le cellule distaccate, libere nel fluido cistico ed infine gradi variabili di atipia citologica; in questo caso non si osserva invasione stromale.
I tumori sierosi borderline limitati ad uno o ad entrambe le ovaie (Stadio IA o IB) hanno una prognosi eccellente, guariscono cioè con la sola asportazione chirurgica.
I tumori borderline possono anche manifestare impianti peritoneali che si dividono in: NON INVASIVI che non infiltrano il peritoneo ed i tessuti circostanti (interfaccia liscia con tessuti adiacenti) ed hanno una prognosi eccellente; INVASIVI, più rari, solitamente infiltrano le strutture submesoteliali; alcuni pattern si comportano come il carcinoma sieroso ben differenziato. Vi è possibilità di decesso.
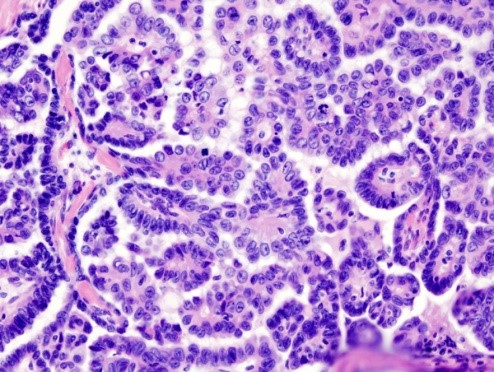
I tumori sierosi maligni si definiscono cistoadenocarcinomi sierosi.
Macroscopicamente si presentano come lesioni cistico-papillari o solide con aree necrotiche ed emorragiche. Più raramente possono essere interamente esofitici (papillari).
Microscopicamente le cellule infiltrano lo stroma che è spesso sede di fibrosi reattiva, inoltre si evidenzia un’atipia nucleare variabile ma spesso marcata.
Nelle forme ben differenziate si osservano papille rivestite da cellule atipiche (coinvolto kRAS). Nelle forme di alto grado meno differenziate invece prevalgono le aree solide interrotte da sottili fessure (coinvolto p53).
Molte delle forme maligne sono associate ad aumento del CA 125 sierico ed hanno una buona risposta al trattamento chemioterapico.
Tumori Mucinosi
Rappresentano il 15% dei tumori ovarici. Anch’essi si dividono in forme benigne, borderline e maligne, tuttavia nella maggior parte dei casi hanno un comportamento biologico benigno.
Le forme benigne e borderline (cistoadenomi mucinosi benigni e borderline) hanno aspetto macroscopico simile e si presentano come cisti spesso pluriconcamerate di notevoli dimensioni (anche maggiori di 20 cm).
Microscopicamente si distinguono le due forme. I tumori mucinosi benigni appaiono con ghiandole e papille rivestite da epitelio colonnare con citoplasma apicale ripieno di muco. I tumori mucinosi borderline presentano strutture ghiandolari e papillari con epitelio moderatamente atipico, stratificazione irregolare, mitosi, assenza di invasione stromale, “intestinalizzazione” con cellule caliciformi, cellule di Paneth e cellule neuroendocrine.
Il comportamento dei tumori ovarici mucinosi borderline è generalmente benigno.
Le forme maligne si chiamano cistoadenocarcinomi mucinosi e sono caratterizzate da ghiandole neoplastiche rivestite da epitelio mucinoso che infiltrano in modo irregolare e distruttivo lo stroma. Coesistono spesso in formazioni cistiche aree benigne, borderline e maligne. Tutti questi tumori devono essere estesamente campionati ed attentamente esaminati. Possono invadere il peritoneo che dimostra la presenza di epitelio muco-secernente e muco. In questo caso i cistoadenocarcinomi hanno un decorso clinico aggressivo, ma va ricordato che si tratta di neoplasie infrequenti.
In circa il 2-3% dei casi i tumori mucinosi dell’ovaio si associano alla presenza di epitelio mucosecernente e di muco nella cavità addominale. Essa rappresenta la condizione clinica di pseudomixoma peritonei. Condizione a carattere progressivo e talora fatale. Nella gran parte dei casi lo pseudomixoma peritonei è dovuto però a tumori dell’appendice mucinosi a basso grado di malignità che invadono secondariamente il peritoneo e l’ovaio.
Tumori Endometrioidi
Rappresentano il 5% di tutti i tumori ovarici.
Le forme benigne e borderline sono molto rare, essenzialmente sono degli adenofibromi, cioè tumori solidi con stroma abbondante nei quali la componente epiteliale è rappresentata da ghiandole con aspetti endometrioidi (adenofibroma endometrioide). Nella forma borderline soprattutto, le ghiandole riproducono gli aspetti dell’iperplasia atipica dell’endometrio (adenofibroma endometrioide borderline).
La forma maligna (carcinoma endometrioide dell’ovaio), è un tumore solido o solido-cistico con aree di necrosi ed emorragia che istologicamente risulta simile all’adenocarcinoma dell’endometrio con prevalenza dell’architettura villo-ghiandolare; la differenziazione squamosa è di frequente riscontro. Si associa spesso ad endometriosi ovarica monolaterale (probabile precursore). Inoltre si associa a carcinoma endometrioide dell’endometrio (nella maggior parte dei casi si tratta di due tumori sincroni ed indipendenti), dove il carcinoma dell’endometrio è intramucoso e sprovvisto, quindi, di potenzialità metastatiche. Ha un comportamento clinico aggressivo e una buona risposta al trattamento chemioterapico.
Tumori a Cellule Chiare
I tumori a cellule chiare risultano essere molto rari (presenti specie in età avanzata) e sono quasi sempre maligni (carcinomi a cellule chiare).
Macroscopicamente sono monolaterali solidi o cistici.
Microscopicamente sono costituiti da ghiandole con cellule poligonali chiare perché ricche di citoplasma contenente glicogeno. Si associa spesso ad endometriosi ovarica monolaterale e può insorgere in una cisti endometriosica. Il comportamento clinico di tali tumori è molto aggressivo.
Tumori Transizionali
Sono tumori che possono essere sia benigni (Brenner) che maligni (transizionale).
Il tumore di Brenner è un tumore benigno composto da cellule transizionali in stroma fibroso. Si osserva il tumore di Brenner benigno con citoplasma pallido, nuclei regolari e grovigli nucleari longitudinali circondati da abbondante stroma (spesso con calcificazioni); il Brenner borderline risulta cistico con escrescenze papillari, assente l’invasione stromale. Il Brenner maligno è solido o cistico, con invasione stromale e presenza di componente benigna o borderline.
Il carcinoma transizionale è un tumore raro che assomiglia al carcinoma uroteliale della vescica e che non si associa con un tumore di Brenner benigno.
Microscopicamente è formato da core papillari circondati da epitelio stratificato atipico.
Carcinomi indifferenziati dell’ovaio
Rappresentano il 15% dei tumori maligni dell’ovaio, solitamente presentano citologia atipica e non riconducibile a nessuna delle categorie istologiche definite.
Macroscopicamente sono solidi o solido-cistici, con aree di necrosi. Spesso sono bilaterali e sono diagnosticati in stadio avanzato. Sono neoplasie aggressive che rispondono bene ai trattamenti chemioterapici, ma in genere la risposta è transitoria.
Tumori a cellule germinali
Tumori che derivano dalle cellule germinali presenti nella corticale ovarica. Dopo la menopausa, in conseguenza della scomparsa delle cellule germinali, non si ha insorgenza di tumori germinali. Si dividono in:
- Disgerminoma (equivalente ovarico del seminoma);
- Tumore del sacco vitellino (aspetto del sacco vitellino);
- Carcinoma embrionario dell’ovaio (raro);
- Coriocarcinoma non gestazionale (molto raro);
- Tumori a cellule germinali misti maligni (molto rari);
- Teratomi.
Disgerminoma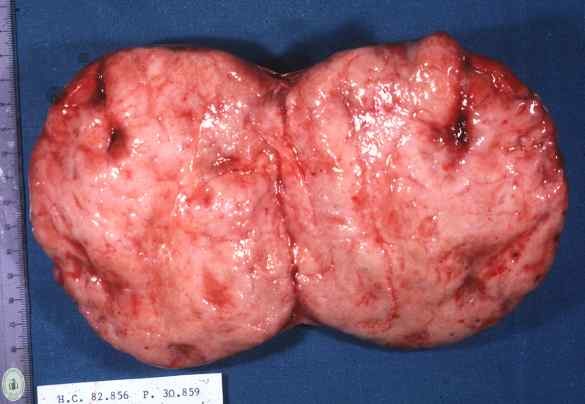
Questo tumore viene considerato l’equivalente ovarico del seminoma testicolare; è il più frequente tumore maligno ovarico germinale e colpisce la seconda e terza decade.
Sono spesso monolaterali, solidi con superficie di sezione lobulata, omogenea, di colore roseo.
È composto da cellule uniformi che assomigliano alle cellule germinali, con nuclei voluminosi, irregolari, nucleolati, con cromatina dispersa e citoplasma ampio, a margini sfumati, ricco di glicogeno. Nell’interstizio è presente un infiltrato linfoide o linfo-istiocitario; in circa il 10% dei casi si osservano cellule sinciziotrofoblastiche che possono causare livelli sierici elevati di gonadotropina corionica.
Il disgerminoma ha una prognosi eccellente ed è molto sensibile alla radioterapia ed alla chemioterapia e in moltissimi casi il trattamento è risolutivo in presenza di metastasi.
Tumore del sacco vitellino
È una neoplasia rara nell’ovaio che istologicamente ricorda l’aspetto del sacco vitellino viscerale dell’embrione. È più frequente nella seconda e nella terza decade della vita.
Macroscopicamente il tumore è solido e cistico, costituito da un tessuto grigio-roseo con ampie aree di necrosi ed emorragia.
Istologicamente, è una neoplasia polimorfa, dove l’aspetto più frequente e caratteristico è quello di uno stroma lasso che separa strutture cisticoreticolari rivestite da cellule germinali primitive, con citoplasma chiaro, contenente glicogeno. Meno frequente è la presenza di formazioni simil-glomerulari note come corpi di Schiller-Duval. Di comune riscontro sono globi ialini PAS positivi.
Tutte le pazienti con tumore del sacco vitellino hanno elevati valori sierici di α-fetoproteina, che si può evidenziare immunoistochimicamente nella neoplasia e che risulta utile nella diagnosi istologica e nel follow-up clinico.
Sono state individuate molte varianti istologiche del tumore del sacco vitellino che possono coesistere tra loro; ricordiamo le forme polivescicolare vitellina, ghiandolare, intestinale ed epatoide.
Questa neoplasia, sebbene più aggressiva del disgerminoma, è sensibile alla polichemioterapia e può essere curata anche in fase metastatica.
Carcinoma embrionario
Il carcinoma embrionario dell’ovaio, diversamente da quello del testicolo, è di riscontro molto raro. Insorge prevalentemente nelle prime due decadi della vita.
Macroscopicamente è un tumore solido, costituito da tessuto grigio-roseo, con ampie aree di necrosi emorragica.
Istologicamente risulta costituito da cellule germinali grandi, organizzate in strutture simil-carcinomatose di tipo ghiandolare, papillare o solido. Molto frequente è la presenza di cellule sinciziotrofoblastiche, che si possono associare a livelli sierici elevati di gonadotropina corionica.
Il carcinoma embrionario è un tumore aggressivo, ma è sensibile alla polichemioterapia e può essere curato anche in casi con diffusione extraovarica.
Coriocarcinoma
Il coriocarcinoma puro non gestazionale è molto raro nell’ovaio; si può osservare come componente di un tumore germinale misto. È un tumore della prima decade della vita, tipicamente solido, con aree di necrosi emorragica; istologicamente è costituito da citotrofoblasto e trofoblasto intermedio, alternati con sinciziotrofoblasto; è associato a necrosi emorragica massiva.
Il coriocarcinoma non gestazionale è una neoplasia aggressiva, ma sensibile alla polichemioterapia.
Teratomi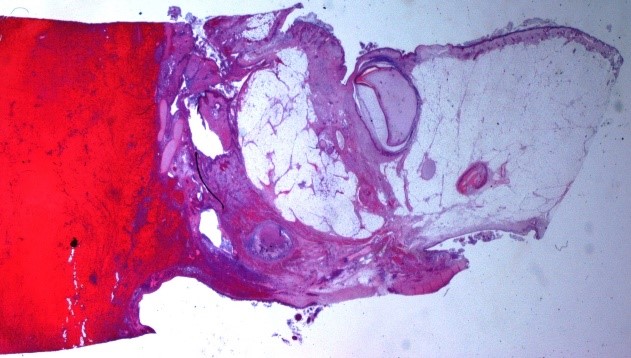
Sono tumori a cellule germinali composti da tessuti maturi che derivano da due o tre foglietti embrionari (ectoderma, endoderma, mesoderma). Si distinguono in tre categorie: Teratomi maturi, Teratomi immaturi e Teratomi monodermici (monofiletici).
- Teratomi Maturi: sono i tumori delle cellule germinali più frequenti (20% di tutti i tumori ovarici), si osservano prevalentemente durante la vita riproduttiva. Si distinguono forme cistiche, più frequenti (cisti dermoidi) e forme solide, di riscontro raro.
Le cisti dermoidi sono neoformazioni, talora bilaterali, con diametro medio variabile, provviste di un caratteristico contenuto pilosebaceo. Istologicamente sono costituite da epitelio pavimentoso maturo con annessi cutanei e da una mescolanza di altri tessuti, tra i quali, spesso, si trovano elementi del sistema nervoso centrale e periferico, epitelio di tipo respiratorio, tessuto tiroideo e cartilagine.
I teratomi maturi solidi sono costituiti da una variabile mescolanza di tessuti di tipo adulto e fetale privi di attività mitotica.
Molto raramente all’interno di una cisti dermoide, possono svilupparsi dei tumori maligni, più frequentemente il carcinoma squamocellulare che può estendersi agli organi pelvici. - Teratomi Immaturi: sono tumori rari ed a rapida crescita con componenti solidi e cistici, colpiscono soprattutto nella seconda decade.
Si osservano grandi volumi (media 18 cm) con tumori che risultano essere solidi, di colore grigio-roseo, e con aree necrotiche ed emorragiche; di frequente è associato alla cisti dermoide.
Il tessuto immaturo è composto in prevalenza da neuroectoderma primitivo, che forma rosette e tubuli neuroepiteliali o aree solide che richiamano il neuroblastoma, aree in cui le mitosi sono sempre presenti.
Il grado va da 1 a 4 in base alla percentuale di tessuto neuroectodermico immaturo riscontrato e condiziona la prognosi.
Sono osservabili possibili impianti peritoneali di tessuto neuroectodermico immaturo o maturo (gliomatosi peritoneale) ed un marker utilizzato per la sua diagnosi è l’α-fetoproteina sierica (presente a livelli sierici elevati in oltre il 50% dei teratomi immaturi).
I teratomi immaturi di grado elevato, sono lesioni aggressive, ma sensibili alla polichemioterapia. - Teratomi monodermici (monofiletici): sono di origine quasi esclusivamente endodermica e il più comune è lo Struma ovarii, che è costituito da tessuto tiroideo (con follicoli e colloide), che conferisce alla lesione un aspetto bruno o verde ed è quasi sempre benigno.
Altri tipi di teratomi monodermici sono i carcinoidi ovarici, dei tumori rari, che di solito si sviluppano a partire da teratomi cistici maturi e sono bilaterali. Morfologicamente sono simili ai carcinoidi intestinali (pattern insulare o trabecolare). Le cellule sono piccole e uniformi con nuclei rotondi e cromatina a puntini. È un tumore a basso grado di malignità ed infatti la maggior parte dei pazienti guarisce dopo asportazione chirurgica.
Tumori stromali e dei cordoni sessuali
Costituiscono l’8% dei tumori. Il termine di tumori stromali e dei cordoni sessuali vuole indicare le analogie morfologiche con la struttura del testicolo embrionario, in cui si riconoscono aggregati di cellule di Sertoli immature circondate da mesenchima embrionario. Nell’ovaio embrionario, il quadro morfologico è diverso; si può tuttavia ritenere che sia le cellule della granulosa dell’ovaio, sia quelle di Sertoli del testicolo derivino dai cordoni sessuali della gonade embrionaria e che siano di natura epiteliale, mentre dal mesenchima della gonade embrionaria deriverebbero i fibroblasti stromali, le cellule stremali luteinizzate, le cellule della teca e le cellule di Leydig.
Molti tumori ovarici dello stroma e dei cordoni sessuali sono composti da una mescolanza di cellule epiteliali e stromali. Sono le neoplasie che con maggior frequenza si associano a manifestazioni cliniche endocrine. I tumori che riproducono morfologicamente le cellule dei cordoni sessuali e dello stroma femminili (tumori a cellule della granulosa) sono in genere estrogenici, mentre i tumori con morfologia maschile (tumori di Sertoli-Leydig) sono più spesso androgenici. Tutte queste neoplasie sono quasi sempre monolaterali. Essi comprendono diversi tumori.
Tumori a cellule della granulosa
Rappresentano circa il 2-3% dei tumori ovarici e se ne distinguono due tipi:
- Tipo giovanile in età prepuberale solitamente benigno (stadio IA), induce lo sviluppo dei caratteri sessuali secondari per la secrezione di ormoni estrogenici (pseudo-pubertà precoce isosessuale).
Il suo quadro istologico è caratterizzato da cellule della granulosa luteinizzate, provviste di abbondante citoplasma eosinofilo o vacuolizzato, e di nuclei rotondi, talora atipici, senza incisure. L’accrescimento è solido, con formazione focale di follicoli contenenti fluido basofilo. - Tipo adulto che esordisce dopo menopausa, produce estrogeni, causa iperplasia endometriale e talora carcinoma endometriale, è a basso grado di malignità e può recidivare a distanza di molti anni dall’asportazione chirurgica.
In molti casi la prima manifestazione clinica è il sanguinamento vaginale irregolare di origine endometriale.
Il quadro macroscopico mostra una neoplasia la cui superficie di sezione mostra aree solide, gialle, con cavità cistiche ripiene di liquido emorragico.
Istologicamente si hanno cellule con scarsissimo citoplasma e nuclei pallidi, uniformi, spesso con una incisura longitudinale (nuclei a chicco di caffè).
Fibroma-tecoma
- Il fibroma è il più frequente dei tumori ovarici dello stroma e dei cordoni sessuali ed insorge più spesso in postmenopausa.
Macroscopicamente è un tumore solido, con superficie di taglio di colore bianco. È costituito da fasci di fibroblasti separati da connettivo, talora ialino; è inoltre frequente la presenza di edema interstiziale. Il fibroma ovarico può occasionalmente associarsi ad ascite e a versamento pleurico (sindrome di Meig). - I tecomi derivano, come i fibromi, dallo stroma ovarico; le cellule dei tecomi hanno un citoplasma ampio che contiene lipidi e, quindi, macroscopicamente la superficie di taglio del tumore ha colore giallo. Sono caratteristicamente estrogenici.
- Alcune neoplasie hanno aspetti istologici misti di fibroma e tecoma e vengono definite fibro-tecomi.
Fibromi e tecomi sono neoplasie benigne.
Tumori a cellule di Sertoli-Leydig
Sono tumori rari e rappresentano circa lo 0,5% di tutti i tumori ovarici; più di frequente compaiono durante la vita riproduttiva della donna con un’età media d’insorgenza di 25 anni. In più di un terzo dei casi producono androgeni e causano la virilizzazione della paziente.
Macroscopicamente sono tumori solido-cistici, con superficie di taglio di colore giallo. Le forme ben differenziate sono costituite da tubuli di cellule di Sertoli, fra loro separati da stroma fibroso che contiene nidi di cellule di Leydig. Nelle forme mediamente differenziate, i tubuli di cellule di Sertoli hanno un aspetto meno definito. Nelle forme poco differenziate, o sarcomatoidi, prevalgono le cellule fusate, in attività mitotica, mentre le cellule di Leydig possono essere scarse o del tutto assenti.
Circa il 15% dei tumori a cellule di Sertoli-Leydig comprende aree che richiamano la rete testis per cui vengono definiti retiformi; circa il 20% contiene elementi eterologhi, rappresentati da ghiandole mucinose, da cartilagine o da muscolo striato.
Nella maggior parte dei casi i tumori a cellule di Sertoli-Leydig sono benigni; i casi maligni (associati a metastasi intraaddominali) si trovano tra le forme poco differenziate e con elementi eterologhi mesenchimali.
Tumori a cellule steroidee
I tumori a cellule steroidee, sono lesioni rare che rappresentano circa lo 0,1% dei tumori ovarici; sono costituiti da cellule che possono secernere ormoni steroidei, cioè: cellule stromali luteinizzate, cellule di Leydig o cellule morfologicamente simili a quelle della corticale del surrene:
- il luteoma stromale è un nodulo di cellule stromali luteinizzate delimitato dallo stroma ovarico; è un tumore benigno caratteristico della donna in post-menopausa, spesso associato a manifestazioni di iperestrogenismo.
- il tumore a cellule di Leydig si presenta come nodulo di pochi centimetri, di colore bruno, centrato nell’ilo ovarico; è un tumore benigno che insorge in post-menopausa e che può associarsi a manifestazioni cliniche androgeniche.
- i tumori a cellule steroidee (non altrimenti specificati) sono lesioni solide, di colore giallo, costituite da cellule che assomigliano, in grado variabile, a quelle di Leydig o della corticale del surrene. Insorgono più spesso in donne in età riproduttiva e possono essere associati a manifestazioni cliniche androgeniche o più raramente estrogeniche; in via eccezionale causano livelli elevati di cortisolo con comparsa di sindrome di Cushing.
Oltre un terzo di questi tumori ha un andamento clinico maligno correlato al diametro della neoplasia, alla presenza di mitosi, di atipia nucleare e di necrosi.
Tumori ovarici metastatici
Le vie di disseminazione sono: via ematogena, disseminazione intra-addominale oppure estensione diretta (tuba o utero).
Le metastasi ovariche di neoplasie maligne di altre sedi sono relativamente frequenti, rappresentando circa il 7% dei tumori ovarici. Circa il 70% delle metastasi ovariche è bilaterale. Due caratteristiche principali sono di ausilio per la individuazione delle metastasi ovariche: l’aspetto multinodulare del tumore e la presenza di depositi neoplastici sulla superficie capsulare esterna delle neoformazioni.
L’ovaio viene raggiunto con maggior frequenza da metastasi di neoplasie maligne del tratto gastrointestinale, della mammella, dell’utero, della tuba e dalle neoplasie ematologiche.
Il tumore di Krukenberg è la lesione ovarica metastatica più nota: è costituito da cellule neoplastiche mucosecernenti ad anello con castone associate ad un’intensa reazione stromale desmoplastica. Più spesso deriva da un adenocarcinoma gastrico e meno frequentemente da un carcinoma della mammella o da adenocarcinomi di altri distretti. Si effettua ablazione dell’ovaio tramite intervento chirurgico.
Il carcinoma dell’endometrio può metastatizzare all’ovaio, ma più spesso può essere associato ad un carcinoma ovarico endometrioide sincrono. Il carcinoma squamocellulare e l’adenocarcinoma del collo dell’utero possono raramente metastatizzare all’ovaio. Il coinvolgimento ovarico da parte del carcinoma della tuba è, invece, molto frequente ed avviene per contiguità.
I linfomi maligni e le leucemie acute possono infiltrare l’ovaio, ma è raro che esordiscano clinicamente come una neoplasia ovarica primitiva. Unica eccezione è rap- presentata dal linfoma di Burkitt.
Molti altri tumori, incluso il melanoma maligno, possono dare localizzazioni metastatiche ovariche, con quadri morfologici talora complessi e di difficile diagnosi.
Fonte: Anatomia patologica e correlazioni anatomo-cliniche (Mariuzzi).