Le cisti sono formazioni benigne (mai maligne) a sviluppo endosseo tendenti alla cavitazione centrale con contenuto liquido di colore giallo-citrino, limpido, ricco di cristalli di colesterina, con parete connettivale esterna ed epiteliale interna. Le cisti hanno un accrescimento di tipo espansivo a spese del tessuto osseo (determinano un processo osteolitico), a differenza dei tumori che hanno carattere infiltrativo e non sono ben determinati i margini della lesione.
La neoformazione è radiotrasparente, a margini netti, tondeggiante o ovoidale, a volte con addensamento pericistico, può avere rapporto con i denti.
Possono essere divise in diversi gruppi: odontogene, non odontogene e pseudocisti (presentano solo la parete connettivale e a volte il contenuto è solido o è vuota). Le cisti odontogene si dividono in due gruppi (infiammatorie e di sviluppo) in base al meccanismo patogenetico.
Nelle cisti infiammatorie c’è un processo flogistico che può attivare residui epiteliali dentoformativi e si trova soprattutto negli adulti.
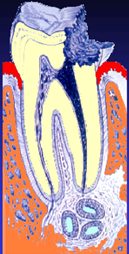 La forma più frequente è quella radicolare. Può derivare da un granuloma apicale, derivante a sua volta da un processo flogistico. Le cisti radicolari sono l’espressione di un processo cronico periapicale a carattere produttivo: si sviluppano, pertanto, in corrispondenza dell’apice radicolare di un elemento dentario necrotico. A seconda se la risposta periapicale si esprime con una flogosi acuta o cronica si avrà una parodontite apicale acuta oppure una parodontite apicale cronica (granuloma). Il granuloma può avvolgere residui epiteliali del Malassez (derivati dalla guaina di Hertwig) che se stimolati dalla carica tossi-infettiva e dalla proliferazione granulomatosa, iniziano a moltiplicarsi e sviluppano isole di cellule epiteliali, con formazione di granuloma prima microcistico, poi cistico, con necrosi centrale, e infine cisti radicolare. Il rapporto della cisti con il dente sarà quindi a livello radicolare.
La forma più frequente è quella radicolare. Può derivare da un granuloma apicale, derivante a sua volta da un processo flogistico. Le cisti radicolari sono l’espressione di un processo cronico periapicale a carattere produttivo: si sviluppano, pertanto, in corrispondenza dell’apice radicolare di un elemento dentario necrotico. A seconda se la risposta periapicale si esprime con una flogosi acuta o cronica si avrà una parodontite apicale acuta oppure una parodontite apicale cronica (granuloma). Il granuloma può avvolgere residui epiteliali del Malassez (derivati dalla guaina di Hertwig) che se stimolati dalla carica tossi-infettiva e dalla proliferazione granulomatosa, iniziano a moltiplicarsi e sviluppano isole di cellule epiteliali, con formazione di granuloma prima microcistico, poi cistico, con necrosi centrale, e infine cisti radicolare. Il rapporto della cisti con il dente sarà quindi a livello radicolare.
Si caratterizza con radiotrasparenza con all’interno dente e corona. È presumibile che alla componente epiteliale spetti il compito della spinta all’accrescimento, mediante la moltiplicazione degli strati più periferici delle sue cellule. Alla componente connettivale va il compito dello stimolo iniziale alla proliferazione e di nutrizione nella fase successiva dello sviluppo espansivo.
Per quanto riguarda l’aspetto patogenetico, le cisti radicolari possono essere considerate una complicanza della parodontite apicale cronica. Per quanto riguarda l’eziopatogenesi, la carica tossica e batterica proveniente dal processo carioso, non trovando una barriera vitale a livello pulpare, a causa del processo necrotico, raggiunge il perapice dove trova tessuti biologicamente attivi. La risposta tissutale dipenderà dalla quantità e qualità della carica batterica e tossica e dai poteri reattivi locali e generali del singolo individuo. La cisti residua si ha quando, dopo che si estrae un dente, non ci si accorge della presenza di una cisti radicolare (per questo motivo prima dell’estrazione va fatta una radiografia o va sondato il fondo della cavità con un cucchiaino: se sprofonda c’è qualcosa che non va). In tal modo, asportando la radice, resta intorno una cisti residua (all’avulsione dell’elemento dentario, causa della cisti, non fa seguito l’asportazione della neoformazione). Hanno la caratteristica di essere in rapporto con un alveolo vuoto, già sede dell’elemento dentario estratto.
La cisti residua si ha quando, dopo che si estrae un dente, non ci si accorge della presenza di una cisti radicolare (per questo motivo prima dell’estrazione va fatta una radiografia o va sondato il fondo della cavità con un cucchiaino: se sprofonda c’è qualcosa che non va). In tal modo, asportando la radice, resta intorno una cisti residua (all’avulsione dell’elemento dentario, causa della cisti, non fa seguito l’asportazione della neoformazione). Hanno la caratteristica di essere in rapporto con un alveolo vuoto, già sede dell’elemento dentario estratto.- La cisti parodontale (o infiammatoria collaterale) interessa il margine cervicale di una radice ed è la conseguenza di un processo infiammatorio insorto in una tasca parodontale.
Per quanto riguarda l’aspetto patogenetico, la cisti origina dall’epitelio odontogeno presente nella porzione superficiale del legamento ed il dente è vitale.
Now loading…
Le cisti di sviluppo si trovano soprattutto nei giovani e nei ragazzi, in cui un tessuto deputato alla formazione del dente durante la maturazione può andare incontro a degenerazione cistica. Le cisti più frequenti sono quelle di sviluppo vero e proprio follicolare. Si ha ad esempio quando c’è un dente incluso, che è in contatto con l’osso avvolto dalla struttura connettivale (sacco follicolare). Se per un qualche evento (traumatico, infettivo, ecc.) la parete epiteliale inizia a proliferare si forma questa cisti, chiamata cisti germinale se si ha solo la corona (fase iniziale della maturazione del dente) o cisti follicolare (o dentigera) se il dente è completamente formato e si ha la corona dentro e la radice fuori dalla cisti. In questo caso radiograficamente è visibile radiotrasparenza con un dente che ha dentro la corona e fuori la radice.
- S
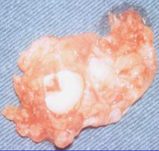 i definiscono cisti germinali quelle neoformazioni cistiche che contengono nella loro cavità, aderente ad un tratto del rivestimento epiteliale, un dente non completamente sviluppato, rappresentato per lo più da una parte della corona.
i definiscono cisti germinali quelle neoformazioni cistiche che contengono nella loro cavità, aderente ad un tratto del rivestimento epiteliale, un dente non completamente sviluppato, rappresentato per lo più da una parte della corona.
Sotto l’aspetto patogenetico, le cisti germinali sono l’espressione di una disorganogenia intervenuta durante la differenziazione istologica del germe dentario.
L’eziopatogenesi è data da un processo di autolisi delle cellule dell’organo dello smalto (reticolo stellato in primis, per un abnorme compressione determinata da un anomalo movimento del germe dentario durante il suo accrescimento) o da un processo flogistico innescato da paradontiti apicali dei decidui. 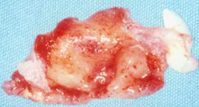 Si definiscono cisti follicolari quelle neoformazioni cistiche che derivano da una degenerazione cistica dell’epitelio esterno o dal reticolo stellato del follicolo di un elemento dentario normalmente costituito, ma rimasto incluso nella compagine ossea.
Si definiscono cisti follicolari quelle neoformazioni cistiche che derivano da una degenerazione cistica dell’epitelio esterno o dal reticolo stellato del follicolo di un elemento dentario normalmente costituito, ma rimasto incluso nella compagine ossea.
Sotto l’aspetto patogenetico, le cisti follicolari possono essere considerate una complicanza dell’inclusione dentaria.
L’eziopatogenesi è data da un processo di autolisi delle cellule dell’organo dello smalto (reticolo stellato per gli stimoli traumatici realizzatisi durante i tentativi di eruzione del dente) o da un processo flogistico innescato da paradontiti apicali dei decidui.
All’esame macroscopico sono importanti i rapporti con gli elementi dentari e l’aspetto del liquido cistico. Il liquido contenuto nella cisti ed aspirato con la puntura esplorativa può essere: giallo-citrino, con granuli di colesterina; giallo intenso (pus); brunastro (emorragia).
Per quanto riguarda l’aspetto microscopico nella parete cistica possono essere riconosciuti: una parete esterna costituita da connettivo denso (fasci concentrici di fibre collagene), una parete intermedia di connettivo lasso (riccamente vascolarizzato), un infiltrato infiammatorio di tipo linfo-leucocitario e plasmacellulare, dei pigmenti emosiderinici, una membrana basale e una parete interna costituita da epitelio pavimentoso pluristratificato (cheratinizzato o con fenomeni di paracheratosi).
L’evoluzione clinica e, conseguentemente, la sintomatologia delle neoformazioni cistiche delle ossa mascellari di origine dentaria può essere suddivisa in due periodi: fase di latenza e fase di stato.
Nella fase di latenza non vi è alcun sintomo soggettivo e oggettivo, per cui la patologia può essere diagnosticata occasionalmente solo in due casi: suppurazione delle cisti o esame radiografico eseguito per altri motivi.
Nella fase di stato il progressivo aumento di volume della cisti fa comparire una tumefazione con deformazione dell’osso, allorquando il massimo diametro della neoformazione non è più contenuto nel massimo diametro fisiologico latero-laterale del tessuto osseo sede della cisti.
Le procedure diagnostiche sono riassunte in: anamnesi, esame obiettivo, esame radiografico e puntura esplorativa.
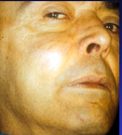
La diagnosi è a volte occasionale perché asintomatica, fino a quando non cresce e lo spessore della cisti supera lo spessore osseo, e si ha tumefazione asintomatica.
Alla palpazione la tumefazione è non dolente, a margini netti, non infiammata, a consistenza varia da dura a dura-elastica a molle in base alla quantità di osso ancora presente, senza interessamento linfonodale.
Ci sono due segni clinici riconoscibili nelle fasi più avanzate:
- il crepitio pergamenaceo, che si sente premendo la superficie dell’osso sottile;
- l’impronta a guscio d’uovo, dove schiacciando col dito resta l’impronta del pollice come su un uovo sodo, in base alla quantità residua di osso.
Altri rilievi all’esame obiettivo sono: assenza di un elemento dentario (cisti germinale, cisti follicolare), presenza di un dente necrotico (cisti radicolare), estrazione di un elemento dentario (cisti residua).
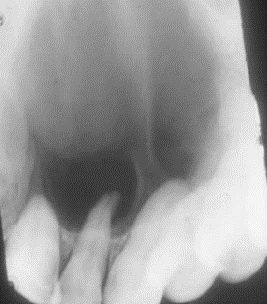
L’esame radiografico evidenzia area di radiotrasparenza delimitata da un orletto di addensamento osseo ben evidente, forma rotondeggiante e rapporto con gli elementi dentari.
In base al contenuto della cisti, che può essere ricercato con una puntura esplorativa, è possibile indirizzarsi su diverse diagnosi; se è vuota è una cisti cavitaria, se oppone resistenza è una formazione più solida, se il liquido è giallo citrino o trasparente è una cisti con liquido, se il liquido è giallo intenso c’è pus, se è rossastro vuol dire che è tessuto vascolarizzato e potrebbe essere anche un tumore.
Le cisti del mascellare superiore possono presentare dei problemi di diagnosi differenziale con la cisti mucosa a primitiva partenza della mucosa antrale del seno mascellare. La cisti mucosa del seno ha un margine superiore cupoliforme mentre la cisti radicolare non presenta margine netto cupoliforme ed ha doppio orletto superiore (cisti e mucosa del seno).
Il trattamento è endodontico o chirurgico con rimozione del tessuto necrotico. Si incide sul tessuto osseo normale per poi separare la mucosa dall’osso, poi si tira fuori la cisti che si scolla, si asporta e si chiude la cavità con mucosa e punti di sutura.