Il tumore del polmone è una delle prime cause di morte nei Paesi industrializzati, Italia compresa. In particolare, nel nostro Paese, questa neoplasia è la prima causa di morte per tumore negli uomini e la seconda nelle donne, con quasi 34.000 morti in un anno.
Il tumore del polmone è più frequente intorno ai 60 anni. La maggior parte dei tumori polmonari sono di tipo primario e maligno, ma il polmone è anche una delle principali sedi di metastasi a distanza.
La distribuzione dei casi confermati dal punto di vista citoistologico è la seguente: adenocarcinomi (40%), carcinomi squamosi (21%), tumori a piccole cellule (12%), tumori a grandi cellule (2%). Nei non fumatori, l’adenocarcinoma è la variante istologica più comune.
Eziologia
Il numero di sigarette fumate è correlato all’incidenza del cancro polmonare, tranne per l’adenocarcinoma. Questa associazione è dose-dipendente.
Gli ex fumatori hanno un rischio di sviluppare tumore del polmone prossimo a quello dei non fumatori dopo 10 anni, ma avranno comunque un rischio leggermente maggiore rispetto ad essi.
Altri fattori carcinogeni polmonari includono l’asbesto, che agisce in sinergia con il tabacco nel promuovere il carcinoma polmonare epidermoide.
Le cellule tumorali spesso presentano lesioni genetiche acquisite. Nell’adenocarcinoma, sono comuni le mutazioni dell’EGFR, un recettore del fattore della crescita epidermica che attiva oncogeni come il K-ras. L’EGFR è coinvolto nella regolazione di processi cellulari fondamentali come la crescita, la proliferazione e la motilità cellulare. È importante valutare la presenza di mutazioni del gene EGFR in tutti i pazienti con adenocarcinoma polmonare, poiché possono beneficiare di trattamenti specifici.
Sia i carcinomi non a piccole cellule (NSCLC) che quelli a piccole cellule (SCLC o “oat cell”) possono presentare mutazioni nell’oncogene c-myc.
Segni clinici
I sintomi del tumore del polmone possono variare a seconda della localizzazione del tumore, dell’invasione di organi adiacenti, delle metastasi linfatiche o a distanza e delle sindromi paraneoplastiche.
Alla diagnosi, circa il 20% dei pazienti presenta una malattia localizzata, il 25% ha un coinvolgimento linfatico regionale e il 55% ha metastasi (con quasi il 95% dei casi di tumore a piccole cellule che mostrano una maggiore frequenza di metastasi attraverso la circolazione ematica).

FONTE: Manuale di pneumologia e chirurgia toracica SSM
I tumori che si sviluppano nella zona centrale, come il carcinoma epidermoide e il tumore a piccole cellule, possono causare una sintomatologia clinica dovuta all’ostruzione bronchiale. Questi tumori sono associati a tosse produttiva, spesso accompagnata da emottisi. Nei fumatori di età superiore ai 40 anni con un aumento della tosse e/o emottisi, è consigliabile eseguire una broncoscopia anche se la radiografia del torace risulta normale.
Quando il lume bronchiale viene completamente ostruito, possono verificarsi atelettasia e, se il parenchima polmonare distale si infetta, si possono manifestare polmoniti ricorrenti nello stesso lobo. L’atelettasia di un bronco principale associata a versamento pleurico maligno può causare un’immagine radiologica di polmone bianco ipsilaterale senza deviazione del mediastino.
Il carcinoma anaplastico a grandi cellule e l’adenocarcinoma, che si presentano generalmente come masse periferiche, tendono ad essere asintomatici fino alle fasi avanzate. L’obiettività clinica in questi casi deriva spesso da un’irritazione pleurica, con sintomi quali dolore pleurico, tosse irritativa e dispnea.
Tutti i tipi di tumori del polmone possono invadere le strutture circostanti e manifestarsi con sintomi di coinvolgimento regionale, come disfonia (per infiltrazione del nervo laringeo ricorrente), malattia pleurica con o senza versamento (per coinvolgimento pleurico), sollevamento dell’emidiaframma (per infiltrazione del nervo frenico), sindrome di Horner, sindrome della vena cava superiore, aritmie e insufficienza cardiaca (per infiltrazione del miocardio), tamponamento cardiaco (per infiltrazione pericardica), ecc.
L’interessamento linfatico regionale si manifesta con adenopatie e, in alcuni casi, con linfangite carcinomatosa, che può causare dispnea e infiltrati interstiziali.
Le acropachie, caratterizzate da ingrossamento delle falangi e delle unghie, sono tipiche dei tumori non a piccole cellule e la loro comparsa in un paziente fumatore richiede di escludere questa condizione. Tuttavia, possono comparire anche in altre patologie polmonari come le malattie interstiziali e le bronchiectasie.
I principali siti di metastasi nel tumore del polmone non a piccole cellule (NSCLC) sono l’osso, il polmone e il cervello, seguiti dal fegato e dalle ghiandole surrenali. Nel caso del tumore a piccole cellule (SCLC), le metastasi si verificano più frequentemente al fegato, all’osso e al cervello.
Di seguito vengono riportate le caratteristiche più importanti di ogni tipo di tumore del polmone.
Carcinoma epidermoide o a cellule squamose
In passato era la forma di cancro più comune segnalata in Italia. Questa neoplasia colpisce principalmente i lobuli superiori e solitamente si presenta come una massa centrale.
Alla diagnosi, può avere metastasi al di fuori della cavità toracica nel 50% dei casi, anche se la prognosi dipende dalla variante istologica.
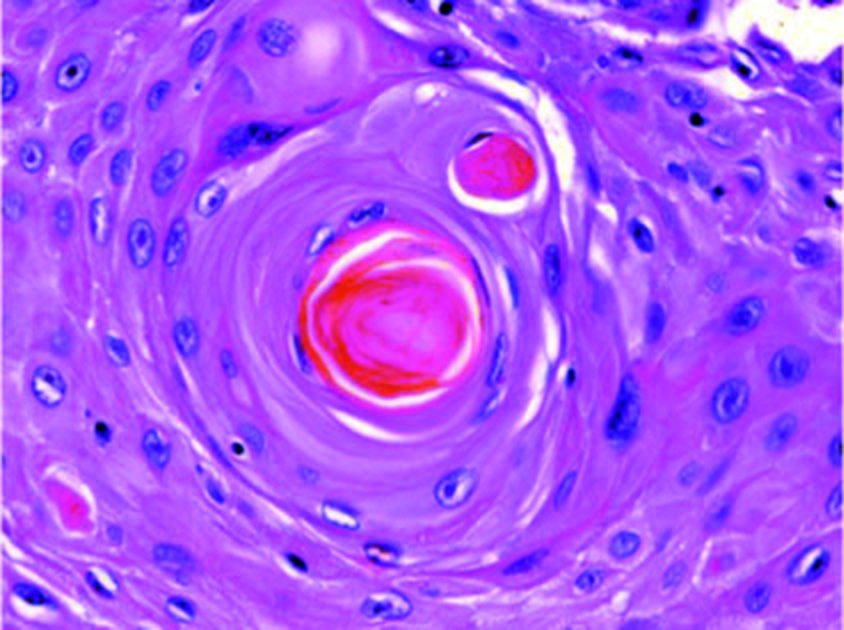
FONTE: Manuale di pneumologia e chirurgia toracica SSM
Dal punto di vista istologico, il tumore del polmone si caratterizza per la formazione di ponti intercellulari e/o cheratina (perla cornea), sebbene possa essere assente nei sottotipi molto indifferenziati.
È la causa più comune di formazione di masse maligne cavi (circa il 20% dei casi presenta cavitazione) e della sindrome di Pancoast. Quest’ultima si verifica quando i tumori si localizzano agli apici polmonari, principalmente i carcinomi epidermoidi, causando la distruzione della prima e della seconda costa e coinvolgendo le radici nervose C8, T1 e T2. Questa sindrome si manifesta con dolore localizzato alla spalla e al braccio, specialmente nella zona cubitale, atrofia dei muscoli della mano (a causa del coinvolgimento del plesso brachiale) e sindrome di Horner. La sindrome di Horner è caratterizzata da miosi (restringimento della pupilla), ptosi (caduta della palpebra superiore), enoftalmo (retrazione del bulbo oculare) e, in alcuni casi, disturbi della sudorazione facciale (anidrosi ipsilaterale).
Questo tipo di tumore è anche associato alla produzione di una sostanza simile al PTH, che può causare ipercalcemia ed ipofosfatemia.
Adenocarcinoma
È un tipo di tumore che di solito si sviluppa sopra cicatrici polmonari croniche, come quelle causate dalla tubercolosi, ed è noto come “carcinoma cicatriziale” in tali casi. È il tipo più comune di tumore polmonare tra i non fumatori.
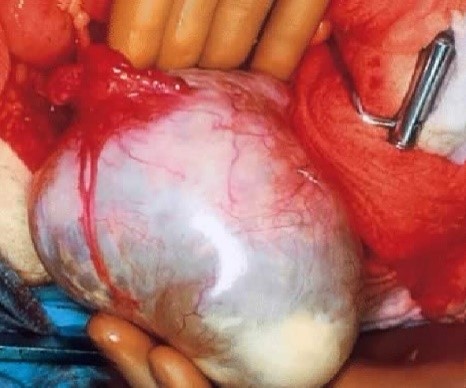
Tipicamente si presenta come una massa periferica ben definita e non cavitata. È anche la causa più frequente di nodulo polmonare solitario maligno. Di solito coinvolge la pleura ed è responsabile della maggior parte dei versamenti pleurici maligni.
Può causare un’osteoartropatia ipertrofica, caratterizzata dalla presenza di acropachie, periostite, dolore e gonfiore. L’adenocarcinoma polmonare presenta metastasi al di fuori della cavità toracica nell’80% dei casi e ha una maggiore tendenza a diffondersi attraverso il flusso sanguigno rispetto ad altri tipi di tumori non a piccole cellule (NSCLC).
Gli adenocarcinomi polmonari possono essere classificati come acinari, papillari, mucinosi invasivi (in passato noti come bronchiolo-alveolari mucinosi), lepidici (in passato noti come bronchiolo-alveolari non mucinosi), micropapillari e solidi. Questa classificazione è importante poiché l’adenocarcinoma con pattern lepidico ha una prognosi migliore, con un tasso di sopravvivenza del 95% a 5 anni, rispetto ai sottotipi papillari e acinari. Il sottotipo micropapillare è associato alla prognosi peggiore.
Nei sottotipi di adenocarcinoma mucinoso invasivo e lepidico, le cellule tumorali si dispongono all’interno degli alveoli e tendono a diffondersi attraverso le vie bronchiali senza infiltrare il parenchima polmonare circostante. Alla radiografia del torace, possono apparire come un nodulo periferico o un infiltrato interstiziale nel tessuto polmonare.
Carcinoma anaplastico a piccole cellule (SCLC), a chicco d’avena, microcitico o “oat cell”
FONTE: Manuale di pneumologia e chirurgia toracica SSM
Il carcinoma anaplastico a piccole cellule (SCLC), noto anche come carcinoma avenoso o “oat cell”, è caratterizzato da una struttura e organizzazione cellulari particolari. Dal punto di vista radiologico, è tipico osservare la presenza di una massa centrale e di adenopatie.
Questo tipo di tumore è noto per la sua tendenza a secernere ormoni e peptidi, il che porta all’insorgenza frequente di sindromi paraneoplastiche come la sindrome da inappropriata secrezione di ADH o la secrezione del peptide natriuretico atriale, che possono causare iponatriemia. Inoltre, può verificarsi ipopotassiemia a causa della secrezione ectopica di ACTH. Il SCLC è anche associato a diverse altre condizioni paraneoplastiche, tra cui la sindrome della vena cava superiore (che si manifesta con edema al collo e al volto, mentre radiograficamente si osserva uno slargamento mediastinico), la sindrome di Eaton-Lambert, la cecità retinica, la degenerazione cerebellare subacuta e la disfunzione corticale paraneoplastica.
FONTE: Manuale di pneumologia e chirurgia toracica SSM
In alcuni casi, può essere presente anche l’acanthosis nigricans.
È importante notare che il SCLC viene diagnosticato solo come una malattia localizzata in circa il 30% dei casi. Circa il 70% dei pazienti con diagnosi iniziale di tumore localizzato svilupperà successivamente metastasi extratoraciche, principalmente a livello intracranico. Questo spiega perché il microcitoma è considerato un tumore disseminato sin dalla diagnosi.
La delezione 3p è presente nel 90% dei casi di SCLC.
Carcinoma anaplastico a grandi cellule
Il carcinoma anaplastico a grandi cellule è un sottotipo di tumore polmonare che presenta una maggiore tendenza alla formazione di cavità rispetto al carcinoma epidermoide. Di solito si manifesta come una massa periferica o un nodulo. Nell’80% dei casi, si verificano metastasi al di fuori del torace. Inoltre, come sindrome paraneoplastica, può causare ginecomastia.
Tumori polmonari metastatici
I tumori polmonari metastatici hanno più probabilità di presentare una linfangite carcinomatosa rispetto ai tumori polmonari primari.
Di solito, la malattia metastatica polmonare non è curabile, ma in alcuni casi è possibile rimuovere singole o multiple metastasi polmonari con finalità curative. A tal fine, il paziente deve soddisfare determinate condizioni, che includono il trattamento del tumore primario senza evidenza di malattia residua, l’assenza di metastasi al di fuori del polmone e la possibilità di rimuovere tutte le metastasi previste mediante resezione polmonare. Inoltre, il paziente deve essere in grado di tollerare l’intervento chirurgico.
Tra i tumori primari, l’osteosarcoma è il tumore che presenta il maggior tasso di successo nella metastasectomia polmonare.
| SEDE | DATI CARATTERISTICI | |
|---|---|---|
| EPIDERMOIDE | Centrale (atelettasia) | – È quello che si cavita con maggiore frequenza – Sindrome di Pancoast – Ormoni PTH-simili (ipercalcemia) |
| ANAPLASTICO A PICCOLE CELLULE O “OAT CELL” | – È quello associato alla prognosi peggiore – Sindrome della vena cava superiore – Sindromi paraneoplastiche – Degenerazione cerebellare subacuta |
|
| ADENOCARCINOMA | Periferico | – È il più frequente – Più frequente sopra le aree cicatriziali (TBC) – Comporta un interessamento della pleura – Osteoartropatia ipertrofica |
| ANAPLASTICO A GRANDI CELLULE | – Cavitazione 20% – Ginecomastia |
Diagnosi, tecniche di stadiazione e stadio
La valutazione di un paziente con sospetto tumore del polmone richiede sia un’accurata anamnesi che un esame obiettivo approfondito.
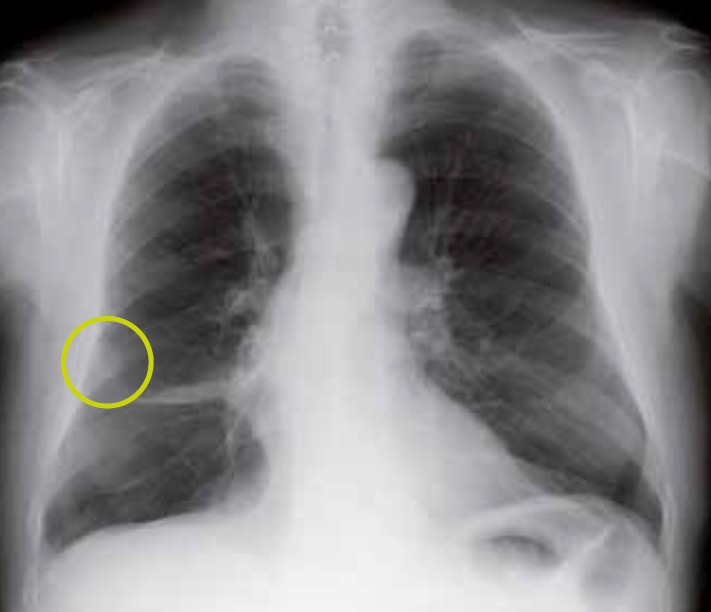
Il primo passo da compiere di fronte a un sospetto clinico di tumore del polmone è eseguire una radiografia del torace. Poiché la maggior parte dei tumori si sviluppa lungo le vie aeree principali, i segni radiografici più comuni includono la dilatazione ilare (indicativa di tumore o presenza di adenopatie mediastiniche) e l’atelettasia. L’ostruzione di un bronco principale o lobare può causare un’atelettasia parziale o totale, spesso accompagnata da un addensamento distale (noto come segno di Golden).
La diagnosi specifica (istologica) dei tumori maligni del polmone viene formulata principalmente tramite fibrobroncoscopia. Per ottenere un risultato diagnostico accurato, è necessario eseguire 3-4 biopsie e associarle all’esame citologico del broncoaspirato. Nei casi di tumori centrali, una biopsia bronchiale può essere sufficiente, mentre nei tumori periferici di dimensioni inferiori a 3 cm, la resa diagnostica potrebbe essere minore, richiedendo biopsie transbronchiali o anche biopsie transtoraciche o transparietali.
Una volta formulata la diagnosi, è essenziale determinare l’estensione del tumore per escludere l’interessamento mediastinico o la presenza di metastasi a distanza, che rappresentano una controindicazione alla chirurgia curativa.
La tecnica di imaging di elezione per valutare l’estensione tumorale all’interno del torace è la tomografia computerizzata (TC) del torace, che consente di valutare la presenza di adenopatie mediastiniche. Di norma, la presenza di adenopatie mediastiniche con un diametro maggiore di 1 cm alla TC richiede una conferma istologica mediante esplorazione chirurgica del mediastino (mediastinoscopia, mediastinotomia o toracoscopia) o mediante broncoscopia ecoguidata, prima di valutare l’asportazione chirurgica del tumore.
L’esplorazione chirurgica è controindicata in presenza di una patologia neoplastica diffusa al di fuori del mediastino o quando il paziente non è in grado di sopportare un futuro intervento chirurgico di asportazione del polmone (inoperabilità). Al contrario, è indicata nel caso di adenopatie patologiche alla TC del torace nei casi di carcinoma polmonare non a piccole cellule (SNCLC) e nei carcinomi a piccole cellule di stadio I. In assenza di adenopatie alla TC, è necessario valutare l’esecuzione di queste tecniche per i tumori ilari o il tumore di Pancoast; tuttavia, in alcuni centri, è prassi sistematica eseguire tali tecniche prima della chirurgia curativa. Attualmente, si tende a valutare la necessità di esplorazione chirurgica mediante PET-TC. La mediastinoscopia è la tecnica più comune per l’esplorazione chirurgica del mediastino.
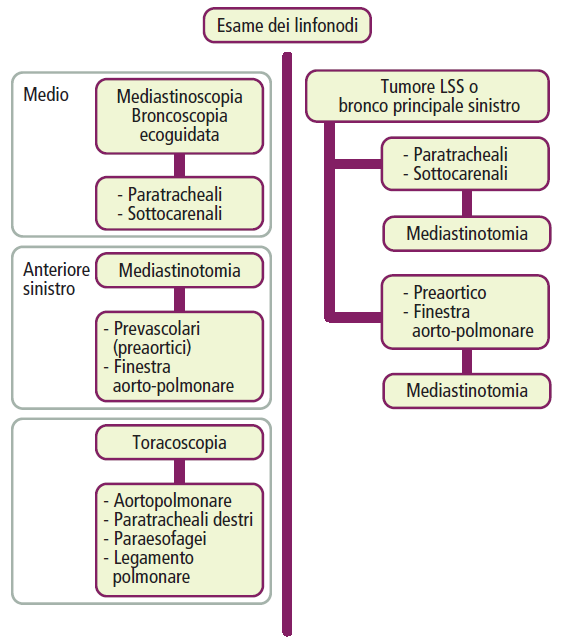
FONTE: Manuale di pneumologia e chirurgia toracica SSM
- Mediastinoscopia: è la tecnica di elezione per valutare le adenopatie paratracheali destre, tracheo-bronchiali prossimali e sottocarenali. È utile per visualizzare il mediastino medio, ma comporta il rischio di diverse complicanze, tra cui paralisi del nervo ricorrente sinistro, infezione della ferita chirurgica, mediastinite ed emorragia. Le adenopatie presenti nella finestra aorto-polmonare e nelle stazioni preaortiche non sono accessibili tramite mediastinoscopia e richiedono mediastinotomia anteriore o toracoscopia.
- Broncoscopia ecoguidata: consiste nell’esecuzione di una broncoscopia e nella puntura transbronchiale o transtracheale delle adenopatie, guidata mediante ecografia. Questa tecnica è diventata popolare negli ultimi anni, ha una sensibilità dell’87% ed è associata a un numero inferiore di complicanze rispetto alla mediastinoscopia. È utile nello studio delle adenopatie paratracheali bilaterali, tracheo-bronchiali, sottocarenali ed ilari. In caso di risultato negativo alla puntura mediante ecobroncoscopia, è necessaria la mediastinoscopia, che rimane il “gold standard”.
- Mediastinotomia: indicata per i carcinomi del lobo superiore sinistro e del bronco principale sinistro. È utile per visualizzare il mediastino anteriore.
- Toracoscopia: indicata quando la TC evidenzia la presenza di adenopatie paratracheali destre, aortopolmonari, paraesofagee e nel legamento polmonare, nonché nella valutazione di versamenti pleurici.
- La risonanza magnetica (RM) è superiore alla TC nei seguenti casi:
- Adenopatie nella regione sottocarenale e/o finestra aorto-polmonare.
- Coinvolgimento della vena cava superiore, delle arterie polmonari e del cuore.
- Valutazione dei tumori apicali (tumore di Pancoast), in quanto consente una migliore delimitazione dell’invasione del plesso brachiale, dell’arteria succlavia e del canale midollare.
- La scintigrafia ossea è indicata in presenza di dolori ossei e altri segni indicativi di metastasi ossee (ipercalcemia, fosfatasi alcalina elevata, ecc.).
- La TC cranica è indicata in presenza di sintomi neurologici e nel carcinoma polmonare a piccole cellule.
Ottava classificazione IASLC (International Association for the Study of Lung Cancer) dei carcinomi non microcitici, NSCLC (2017)
- T (tumore):
- T0: Assenza di evidenza di tumore a distanza.
- Tx: Presenza di cellule tumorali nell’espettorato o nel campione di lavaggio broncoalveolare senza che il tumore sia visibile all’imaging o alla fibroscopia.
- Tis: Tumore in situ.
- T1: Tumore con diametro ≤ di 3 cm (diametro maggiore) avvolto da parenchima o pleura viscerale senza invasione oltre il bronco lobare. Si suddivide in:
- T1a: Diametro ≤ 1 cm.
- T1b: Diametro > 1 cm e ≤ 2 cm.
- T1c: Diametro > 2 cm e ≤ 3 cm.
- T2: Tumore con una delle seguenti caratteristiche:
- Dimensione > 3 cm e ≤ 5 cm. Si suddivide in:
- T2a: Diametro > 3 cm e ≤ 4 cm.
- T2b: Diametro > 4 cm e ≤ 5 cm.
- Qualsiasi dimensione se produce:
- Interessamento del bronco principale senza coinvolgimento della carena.
- Invasione della pleura viscerale senza invasione di quella parietale.
- Atelettasia e/o polmonite ostruttiva lobare/bilobare/totale del polmone.
- Dimensione > 3 cm e ≤ 5 cm. Si suddivide in:
- T3: Dimensione compresa tra 5 cm e 7 cm o:
- Qualsiasi dimensione con invasione della pleura parietale e pertanto di:
- Parete toracica (tipica di Pancoast).
- Pleura mediastinica.
- Pericardio parietale.
- Nervo frenico.
- Noduli multipli nello stesso lobo polmonare.
- Qualsiasi dimensione con invasione della pleura parietale e pertanto di:
- T4: Dimensione > 7 cm con interessamento del mediastino, cuore, grandi vasi, trachea, esofago, corpi vertebrali, diaframma o carena. Considerata T4 anche la presenza di nodulo/noduli tumorali in diversi lobi ipsilaterali. Inoltre, sono ritenuti T4 l’infiltrazione del nervo ricorrente e la sindrome della vena cava superiore quando causate da invasione tumorale diretta o da metastasi linfonodali.
FONTE: Manuale di pneumologia e chirurgia toracica SSM
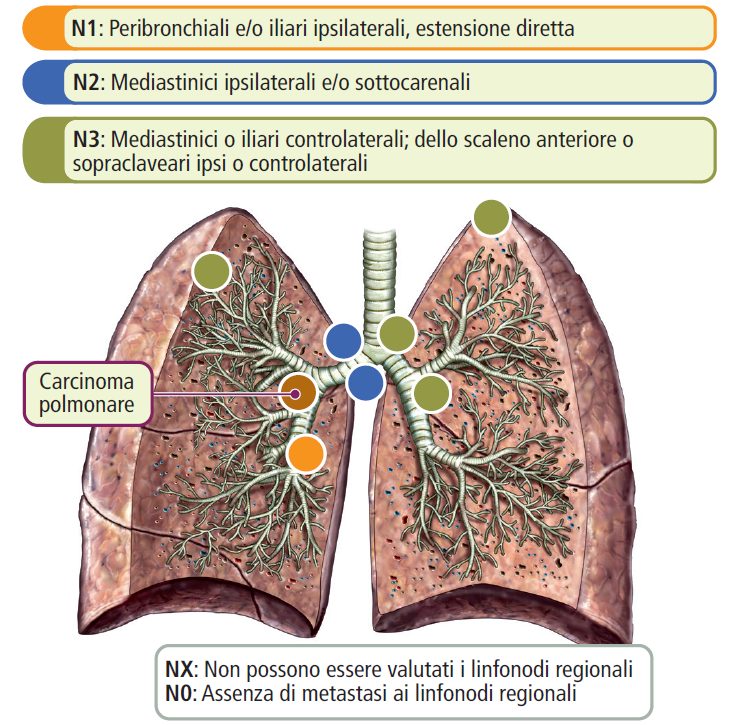
- N (linfonodi):
- Nx: Impossibilità di valutare i linfonodi regionali.
- N0: Assenza di coinvolgimento dei linfonodi (per affermare lo stadio N0, è necessario effettuare la biopsia di sei o più linfonodi).
- N1: Coinvolgimento dei linfonodi peribronchiali o ilari ipsilaterali.
- N2: Coinvolgimento dei linfonodi mediastinici ipsilaterali e/o sottocarenali.
- N3: Coinvolgimento dei linfonodi ilari o mediastinici controlaterali, scaleni o sopraclaveari (ipsilaterali o controlaterali).
- M (metastasi):
- Mx: Impossibilità di valutare la presenza di metastasi.
- M0: Assenza di metastasi.
- M1: Malattia metastatica. Sottoclassificata in:
- M1a: Metastasi intratoracica, definita come noduli polmonari controlaterali o versamento pleurico/pericardico maligno.
- M1b: Singola metastasi extratoracica.
- M1c: Multiple metastasi extratoraciche.
Stadiazione del carcinoma microcitico (SCLC)
Il carcinoma microcitico può essere classificato utilizzando il sistema TNM, che adotta gli stessi criteri utilizzati per il NSCLC. In generale, si distinguono due categorie:
- Malattia limitata (30% dei casi): si riferisce a una malattia circoscritta nell’emitorace ipsilaterale alla lesione e può essere circondata all’interno di un campo di radioterapia. Può essere classificata come T1-2 e N0.
- Malattia disseminata (70% dei casi): si riferisce a una malattia che coinvolge l’emitorace controlaterale alla lesione. Può presentare qualsiasi classificazione T (anche noduli multipli in un emitorace che non possono essere circondati in un campo per la radioterapia), qualsiasi classificazione N e può avere M1a/b.