Le alterazioni nel rapporto ventilazione/perfusione costituiscono il meccanismo più frequente di insufficienza respiratoria. Le alterazioni vengono prodotte per mezzo di due meccanismi:
- Alveoli aventi ventilazione minore della perfusione, che porta ad una riduzione del quoziente V/Q. Questo avviene nella BPCO e nell’asma. E’ simile all’ipoventilazione alveolare, perché ci sono zone del polmone nelle quali gli alveoli sono poco ventilati però ben perfusi. Nei casi più estremi il rapporto ventilazione/perfusione è zero perché c’è una ostruzione completa di una zona del polmone, una parte del polmone nella quale non avviene diffusione perché non è areata, è occupata da materiale infiammatorio o vi è un tumore. La zona diventa bianca e non è ventilata.
- Alveoli la cui perfusione è minore della ventilazione (la ventilazione è normale), che porta ad un aumento del quoziente V/Q.
Quoziente V/Q ridotto (ventilazione ridotta con perfusione normale)
La ventilazione alveolare è nulla se l’aria alveolare è rimpiazzata da materiale non gassoso in caso di atelectasia o consolidamento. In altri casi, la ventilazione può essere insufficiente (però non nulla) se diminuisce il flusso aereo a causa di una stenosi delle vie aeree periferiche, come accade nell’asma o nella BPCO.
Nel complesso, il riflesso alveolo-arterioso innescato dalla diminuzione della PAO2 contribuisce ad attenuare il disequilibrio V/Q, poiché riduce la perfusione dei territori ventilati male.
Questo disequilibrio tra ventilazione e perfusione tende a correggersi quando gli alveoli poco ventilati utilizzano la ventilazione collaterale attraverso i pori di Kohn e i canali di Lambert oppure utilizzano il riflesso alveolo-arterioso (gli alveoli sani compensano) che provoca una costrizione arteriolare nelle regioni ipoventilate e, pertanto, riduce la circolazione dei capillari perialveolari e la adatta alla ventilazione ridotta.
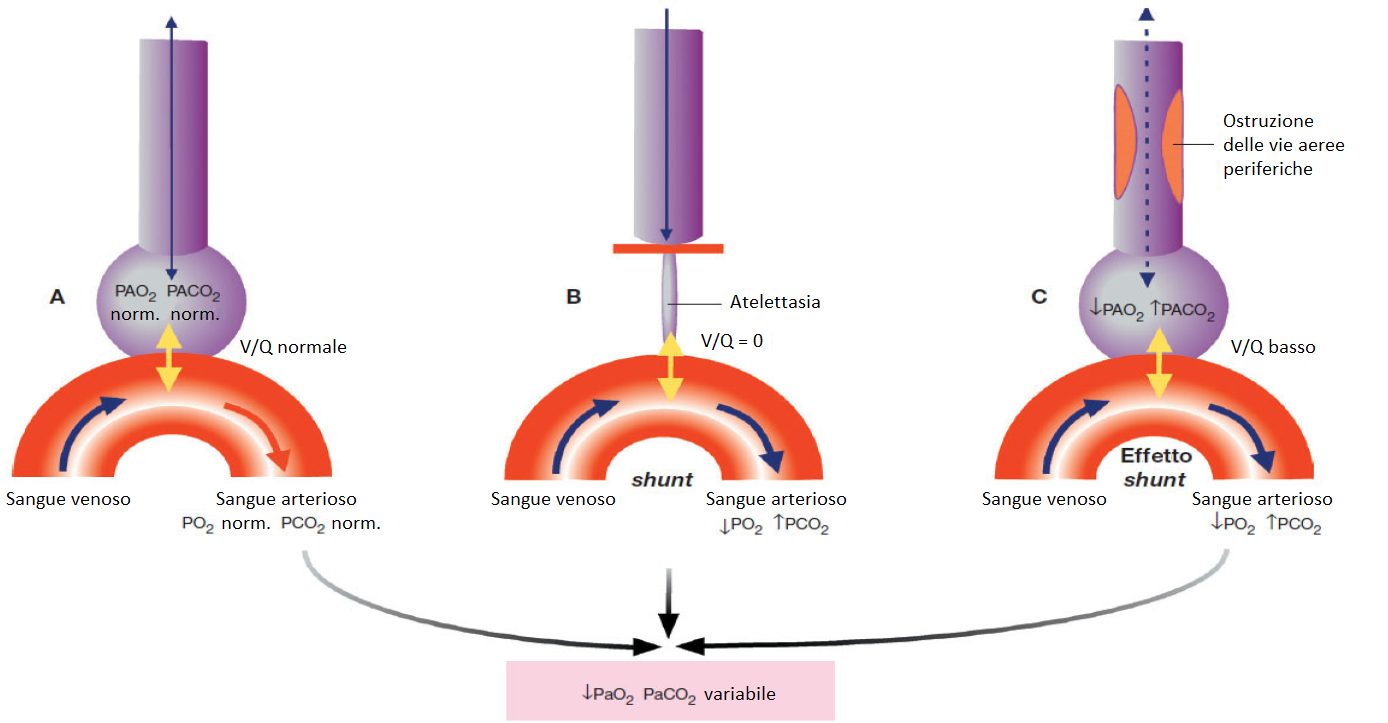
Difronte aad un collasso polmonare (polmonite, ostruzione infiammatoria delle vie aeree, asma e BPCO) l’alveolo appare come quello B in figura, nel quale non entra nulla (non passa aria) e il sangue circola senza effettuare il ricambio dei gas. Questa è la situazione già menzionata, nel quale il rapporto V/Q è nullo. L’alveolo non possiede la capacità di eliminare la CO2 dal sangue.
In questa situazione si produce un’autentico effetto shunt totale in quanto il sangue che attraversa l’area non ventilata, la abbandona senza effettuare lo scambio dei gas e si mischia con il sangue normale presente nell’arteria proveniente dal resto del polmone.
Quando l’ostruzione per il rinnovo dell’aria è parziale interviene l’effetto shunt che, per il meccanismo di vasocostrizione riflessa quando la PaO2 scende, produce una contrazione arteriosa nelle zone che sono meno ventilate, per deviare il sangue nelle zone meglio ventilate.
L’unione tra sangue venoso e arterioso impoverisce il sangue di ossigeno (ipossiemia) e lo arricchisce di CO2 (ipercapnia).
Poiché il resto del polmone è normale, inducendo ipercapnia in iperventilazione sarà possibile eliminare l’eccesso di CO2, però rimarrà l’ipossiemia. Questo è spiegato dalle curve di dissociazione dell’emoglobina con l’ossigeno e con l’anidride carbonica. Essendo la curva di dissociazione della CO2 più lineare, l’incremento della ventilazione permette di correggere l’ipercapnia dello shunt. Per questo l’insufficienza respiratoria è parziale.
Nell’alveolo C avviene l’effetto shunt o quasi shunt. Entra poca aria, il che permette di avere una minima pressione parziale di ossigeno; il sangue circola con poco ossigeno e abbastanza CO2, però un minimo scambio di gas avviene (la CO2 viene eliminata, per questo motivo all’emogas la PaCO2 non è tanto alta). Il rapporto ventilazione/perfusione è basso, però non arriva ad essere nullo come nel caso dello shunt totale. Avviene una broncocostrizione arteriosa.
RISULTATI NELL’EMOGAS
Mischiando il sangue normale della zona A con quello proveniente dai territori B e C, il risultato teorico è che il sangue arterioso che abbandona il polmone abbia PaO2 bassa e PaCO2 alta, però di solito avviene che la PaO2 è bassa ma la PaCO2 è normale o bassa.
Allontanando il sangue nella zona A, che è ben perfusa e areata, si può compesare ed evitare che la PaCO2 aumenti perché distribuendo il sangue nella zona meglio ventilata, insieme all’aumento della frequenza repiratoria, i livelli di CO2 sono compensati. Ciò significa che inizialmente la PaCO2 non deve essere aumentata, ma può restare normale o, incluso, bassa. La PaO2 bassa non viene corretta.
Tutto ciò avviene perché l’aumento di PaCO2 agisce stimolando il centro respiratorio che aumenta la ventilazione alveolare (ventilazione solo degli alveoli sani) con i seguenti effetti:
- non corregge l’ipossemia (shunt totale), dovuto alla curva di dissociazione dell’emoglobina. Avendo una forma sigmoide la desossiemoglobina, anche se si ventilano le regioni polmonari intatte, il sangue non permetterà di assorbire nell’emoglobina più ossigeno che in condizioni normali, poiché già le molecole sono sature.
- può correggere l’ipercapnia (ostruzione parziale delle vie aeree). L’aumento della ventilazione alveolare permette di eliminare più CO2 sia dall’alveolo che dal sangue. Il sangue diventa ipocapnico e compensa, mischiandosi con il sangue degli alveoli con disequilibrio V/Q, l’ipercapnia. Alla fine si avrà nell’emogas analisi una normocapnia o, addirittura, una ipocapnia per eccesso di correzione. Per questo motivo l’insufficienza respiratoria è parziale.
Si assiste ad un aumento della PaCO2 (ipercapnia) solo in due occasioni:
- estesa regione polmonare con alterazione di V/Q per cui l’iperventilazione alveolare (per diminuzione del numero degli alveoli sani) non può compensare e correggere l’ipercapnia. La PaCO2 aumenta quando la regione polmonare non ventilata o ipoventilata è molto estesa e il numero degli alveoli che hanno un rapporto ventilazione/perfusione normale è ridotto e non è in grado di compensare la situazione.
- affaticamento dei muscoli respiratori per eccessivo lavoro respiratorio.
RISPOSTA ALLA SOMMINISTRAZIONE DI O2
Quando somministriamo ossigeno si può correggere la PaO2 se il quoziente V/Q è moderato (effetto shunt), migliorando l’ossigenazione degli alveoli. La ventilazione è ridotta ma è possibile aumentare la concentrazione di ossigeno.
Quando il quoziente V/Q è zero (shunt totale) non arriva l’ossigeno somministrato né agli alveoli né ai capillari, per cui l’alterazione non può essere corretta.
Quoziente V/Q elevato (zona ventilata ma non perfusa)
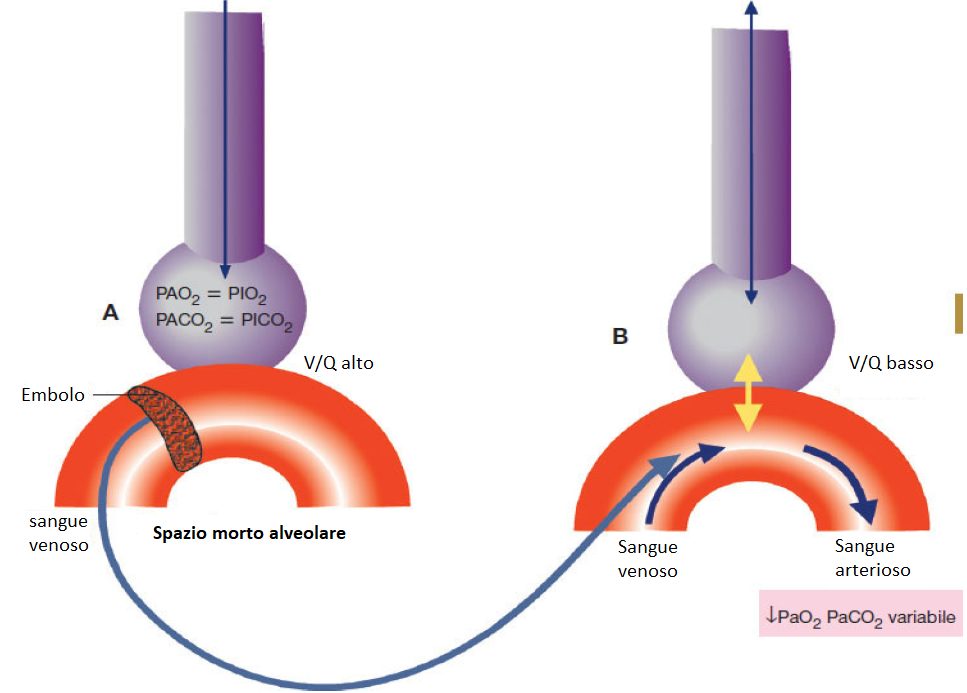
Il problema è la mancanza di perfusione di un territorio polmonare ben ventilato per una ostruzione di un vaso arterioso (ad esempio nell’embolia polmonare si produce un trombo che ostruisce il passaggio del sangue). Questa situazione è caratteristica dell’ostruzione dei rami dell’arteria polmonare, di solito per emboli. La zona di polmone irrigata dalla zona ostruita non è perfusa.
Nell’alveolo embolizzato la pressione dell’aria alveolare è normale, la pressione di ossigeno e anidride carbonica sono uguali a quella dell’aria inspirata, però il letto vascolare è amputato, il trombo dà origine ad uno spazio alveolare morto nel quale il sangue non circola. Il sangue negli alveoli bloccati dal trombo si porta verso le zone vascolari non trombotiche per cercare di mantenere un quoziente adeguato e si scatena una broncocostrizione che riduce l’apporto di aria negli alveoli ipoperfusi. Nelle zone dove non c’è ostruzione il quoziente ventilazione/perfusione è ridotto perché aumenta la perfusione e passa molto più sangue per ogni capillare della zona non ostruita.
Anche in questo caso l’insufficienza respiratoria è parziale in quanto si avrà ipossiemia con ipocapnia.
RISULTATI NELL’EMOGAS
Effettuando un emogas analisi si potrà notare una diminuzione della PaO2, mentre la PaCO2 è normale o bassa (perché aumenta la frequenza respiratoria). L’ipocapnia è uno dei primi segni che appaiono in un tromboembolismo polmonare, prima della riduzione della PaO2.
Se vi è un affaticamento muscolare aumenta la PaCO2, mentre il gradiente di ossigeno alveolare, rispetto a quello arterioso è elevato.
Fonte: Malattie dell’apparato respiratorio. Pneumologia e chirurgia toracica.